Клинические группы больных и тактика врача общей лечебной сети в зависимости от клинической группы.
la клиническая группа
К группе Iа, относят пациентов с неясной клинической картиной, подозрительной на злокачественное новообразование. Их обследование и уточнение диагноза должно быть организовано не позднее, чем через 10 дней с момента взятия на учет. Больных группы la при подтверждении диагноза рака переводят во II или IV группу или снимают с учета при исключении опухоли.
Тактика врача
Заподозрив злокачественное новообразование, врач обязан обеспечить обследование пациента в максимально короткий срок (10 дней), придерживаясь клинического минимума, позволяющего диагностировать опухоль и направить обследованного пациента в онкологическую сеть для подтверждения/снятия диагноза. В случае подтверждения онкологического заболевания врач-онколог определяет тактику лечения.
Iб клиническая группа
Это пациенты с облигатными и факультативными предраками, требующими специального (хирургического, лучевого) лечения. (Факультативный предрак – это патологическое состояние, на основе которого может развиться рак.
Облигатный предрак – это предопухолевое патологическое состояние, которое характеризуется высокой частотой озлокачествления).
Тактика врача
Больные с факультативными предраковыми заболеваниями, не нуждающиеся в специальном лечении, находятся на диспансерном наблюдении в общей лечебной сети, им проводится консервативная терапия и осмотры в сроки, установленные при данном заболевании.
II и IIа клинические группы
Пациенты со злокачественными новообразованиями, подлежащие специальному лечению, и больные со злокачественными новообразованиями, подлежащие радикальному лечению соответственно.
Под радикальным лечением понимают применение методов, направленных на полное излечение больного. После проведенного специального (радикального) лечения больные переводятся в III клиническую группу, а при обнаружении отдаленных метастазов — в IV.
Тактика врача
При выявлении у больного злокачественного новообразования врач направляет его с подробной выпиской в онкологическую службу (онкологический диспансер) по месту жительства. Одновременно врач заполняет и отправляет в онкологический кабинет извещение (или извещение и контрольную карту), указав в какое лечебное учреждение направлен больной на лечение.
III клиническая группа
Это лица, излеченные от злокачественных новообразований. К ним относят больных после радикального печения, при отсутствии рецидивов и метастазов, т.е. это практически здоровые люди, излеченные от злокачественных новообразований. При возникновении рецидивов больные из этой группы могут переводиться в группу II для проведения специального лечения (хирургического, лучевого и др.) или в группу IV если специальное лечение не показано или не может быть проведено.
Тактика врача
Онколог определяет дату очередной явки пациента на контрольный осмотр в онкологический кабинет. При отсутствии онколога, участковый врач самостоятельно производит в установленные сроки осмотр и обследование больного, решает вопрос о наличии или отсутствии рецидива и метастазов и сообщает дату и результаты контрольных осмотров в онкологическое учреждение.
Сроки диспансеризации больных III клинической группы: (в зависимости от локализации опухолевого процесса) в течение 1-го года после проведенного специального лечения обследование 1 раз в 3 мес, в течение 2-го года после проведенного специального лечения — 1 раз в 6 мес, на 3-м году из-за высокого процента рецидивов и метастазов допускается обследование 1 раз в 3 мес, далее до 5 лет — 1 раз в 6 мес, а в дальнейшем пожизненно – 1 раз ежегодно, если нет специальных показаний для интенсивного режима наблюдения.
IV клиническая группа
К этой клинической группе относят больных с распространенной формой злокачественного новообразования, радикальное специальное лечение которых невозможно.
Тактика врача
Больных, не подлежащих специальному лечению (IV клиническая группа) направляют для диспансерного наблюдения и симптоматической терапии к врачам общей лечебной сети. Больным IV группы при необходимости должно быть обеспечено стационарное симптоматическое печение в лечебных учреждениях общей сети.
В случае удовлетворительного состояния врач направляет больного на консультацию к онкологу для выработки схемы симптоматического печения. Больных в тяжелом состоянии консультирует с онкологом на дому и по согласованию с ним проводит симптоматическое лечение.
Разделение больных с новообразованиями на группы предназначено для облегчения диспансерного учета. Не следует путать клинические группы со стадиями онкологического заболевания!
Больные со злокачественными новообразованиями подлежат пожизненному диспансерному наблюдению в территориальном онкологическом учреждении.
- Клинические группы в онкологии
- Первая клиническая группа
- Вторая клиническая группа
- Третья клиническая группа
- Четвертая клиническая группа
- Методы диагностики в онкологии
- Лечение в онкологии
- Хирургия
- Лучевая терапия
- Лекарственная противоопухолевая терапия
- Правила диспансеризации
- Стадии рака: классификация онкологических заболеваний
- На что влияет стадия онкологического заболевания?
- Стадии рака по TNM-классификации
- Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
- Меняется ли стадия после лечения, при прогрессировании заболевания?
- Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
- 🔥 Видео
Видео:РАК ГРУДИ 2 СТАДИЯ: ОПЕРАЦИЯ, ХИМИОТЕРАПИЯ, ОБЛУЧЕНИЕ.СИМПТОМЫ РАКАСкачать

Клинические группы в онкологии
Клинические группы в онкологии были разработаны для удобства диспансеризации пациентов в отношении онкологической патологии. Всего выделяют 4 клинические группы.
Видео:Химиотерапия и рак. На какой стадии назначается химиотерапия? // #химиотерапия #онкология #медсиСкачать

Первая клиническая группа
Первая клиническая группа делится на две подгруппы:
- Пациенты с подозрением на злокачественные новообразования. Такие пациенты направляются на специальное обследование для уточнения диагноза. На все отводится максимум 10 дней. Если диагноз подтверждается, пациент переводится во вторую клиническую группу.
- Пациенты с предраковыми злокачественными новообразованиями. Они подлежат лечению в амбулаторных или стационарных условиях. После излечения должны находиться под динамическим наблюдением в течение года, с периодичностью осмотра раз в 3 месяца. Если после истечения этого времени отсутствуют данные за рецидив, пациент снимается с учета.
Видео:АСД-2 фракция. Как работает? Можно ли ей лечить болезни кожи и рак? Научные данные от онкологаСкачать

Вторая клиническая группа
Ко второй клинической группе относятся пациенты с подтвержденным онкологическим диагнозом, которые подлежат радикальному лечению. Его следует начать в течение 7-10 дней от момента постановки диагноза. После окончания лечения и достижения ремиссии, пациенты переводятся в третью клиническую группу. Если лечение не радикальное, пациент остается в этой же группе. При появлении метастазов, переводится в 4 группу.
Видео:Каков прогноз лечения рака молочной железы? #shorts #ракмолочнойжелезы #онкология #онкодокторСкачать

Третья клиническая группа
К третьей клинической группе относят пациентов, которые прошли противоопухолевое лечение и достигли ремиссии. Они подлежат диспансерному наблюдению пожизненно (с учета не снимаются). В первый год после окончания противоопухолевого лечения они осматриваются раз в три месяца, на второй год — раз в 6 месяцев, а затем раз в год. Если у больного возникает местный рецидив, его переводят опять во вторую группу. При обнаружении метастазов, его переводят в четвертую.
Видео:Клиническая группа онкологического пациента. Клинические группы онко-больных. Лечение ракаСкачать

Четвертая клиническая группа
К 4 клинической группе относят пациентов с запущенными формами онкопатологии, чаще всего речь идет о наличии отдаленных метастазов. В этом случае проводится паллиативное лечение, которое в обязательном порядке согласуется с онкологами.
Видео:HER2 позитивный рак молочной железы | Особенности леченияСкачать

Методы диагностики в онкологии
Диагностика в онкологии — это многоступенчатый процесс, который предполагает обнаружение опухоли, ее морфологическую верификацию, а также определение степени ее распространенности (стадирование).
Раннее обнаружение рака повышает шансы на успешное излечение наименее травматичными методами. Здесь важное значение имеют скрининговые программы, которые направлены на массовое обследование пациентов из группы высокого риска, у которых нет симптомов патологии. В разных странах скрининговые программы отличаются, в зависимости от локальной структуры заболеваемости и финансовых возможностей системы здравоохранения. Наиболее актуальными программами являются:
- Скрининг рака шейки матки — выполняется гинекологический осмотр с мазком на онкоцитологию, кольпоскопией, а в ряде стран проводится анализ на вирус папилломы человека методом ПЦР.
- Скрининг рака молочной железы предполагает регулярное проведение женщинам старше определенного возраста маммографии и/или УЗИ.
- Скрининг колоректального рака. В данном случае может применяться анализ кала на скрытую кровь, который помогает обнаружить кровоточащие полипы и злокачественные опухоли. Однако более информативным является тотальная колоноскопия. С ее помощью можно осмотреть весь толстый кишечник, одновременно удалить полипы или при необходимости провести биопсию из подозрительного новообразования. Сейчас эта процедура проводится под наркозом, что позволяет избежать пациенту неприятных ощущений.
Что касается симптомов, то насторожить должно необъяснимое снижение веса, более, чем на 10% в течение полугода, периодическое необъяснимое повышение температуры, общая слабость, повышенная утомляемость, анемия.
Одним из этапов диагностики является обнаружение опухоли. Как правило, это делается с помощью лучевых методов диагностики или эндоскопических технологий.
В рамках лучевой диагностики выполняется УЗИ, КТ, МРТ, рентгенография. Эндоскопические технологии позволяют осмотреть полые органы изнутри и, при необходимости, взять биопсию (фрагмент ткани) из подозрительного места. Это очень важный момент, поскольку морфологическое исследование является краеугольным камнем в постановке диагноза. Именно морфология позволяет определить вид рака, степень его инвазии и дифференцировки. В современной онкологии также важен молекулярно-генетический профиль опухоли, поскольку он влияет на прогноз течения патологии и, соответственно, на определение тактики лечения.
При определении стадии заболевания проводится исследование на предмет наличия регионарных и отдаленных метастазов, а также определяется степень инвазии опухоли в окружающие ткани. С этой целью используются лучевые методы диагностики: КТ, МРТ, ПЭТ-КТ, сцинтиграфия и др.
Видео:А конец всё равно один: истории больных, которые отказались лечить рак. Рассказывают онкологиСкачать

Лечение в онкологии
В лечении новообразований применяется хирургия, лучевая терапия, медикаментозная терапия и некоторые другие методы воздействия, направленные на разрушение опухоли.
Хирургия
Хирургическое лечение является основным компонентом радикального лечения солидных опухолей. В этом случае целью операции является максимально полное удаление злокачественного новообразования. При этом используются технологии, которые предотвращают распространение раковых клеток с током крови:
- Опухоль удаляется единым блоком в пределах здоровых тканей. В идеале между визуальным краем опухоли и линией отсечения должно быть несколько сантиметров.
- Во время операции используют специальные материалы, которые ограничивают здоровые ткани от опухоли.
- После удаления новообразования хирурги меняют перчатки.
- Используются технологии, которые уменьшают кровопотерю и коагулируют сосуды, тем самым предотвращая попадание злокачественных клеток в кровеносное русло.
Онкологические операции технически очень сложны и в ряде случаев требуют резекции или удаления смежных органов и тканей.
Если радикальное удаление новообразования невозможно, рассматривается вариант циторедуктивных операций, при которых удаляется большая часть опухоли. Это помогает уменьшить объем опухолевой массы и создать более благоприятные условия для дальнейшего лечения, например, химиотерапии или облучения. В ряде случаев перед операцией проводят несколько курсов предоперационной химиотерапии с целью уменьшения объема опухоли и создания условий для радикальности резекции.
Кроме того, в онкологии широко используются паллиативные операции. Они направлены на устранение жизнеугрожающих осложнений и облегчения течения заболевания. К ним, например, можно отнести дренирование желчных протоков при опухолях печени, желчных протоков или поджелудочной железы, стентирование кишечника при раке толстой кишки и др. В ряде случаев эти вмешательства позволяют выиграть время и подготовить пациента для последующего радикального лечения.
В последнее время в онкологии начали широко распространяться малоинвазивные вмешательства, например, эндоскопические операции, которые выполняют при начальных стадиях рака мочевого пузыря, толстой кишки, желудка, верхних отделов ЖКТ. Это позволяет снизить риски осложнений и скорее восстановиться пациенту.
Лучевая терапия
В рамках лучевой терапии для уничтожения злокачественных клеток используется ионизирующее излучение, которое нарушает процессы деления и роста клеток, а в конце концов приводит к их гибели. По потенциальной эффективности ЛТ все опухоли делятся на три группы:
- Радиочувствительные новообразования — базалиома.
- Умеренночувствительные — плоскоклеточный рак, например, рак шейки матки или простаты.
- Низкочувствительные опухоли, например, саркомы.
По способу подведения дозы выделяют следующие виды ЛТ:
- Дистанционная — источник ионизирующего излучения (ИИ) находится на расстоянии от тела пациента. В этом случае используется сложнейшее технологическое оборудование, которое одновременно позволяет производить расчет подведенной дозы и маркировку полей облучения. Разновидностью дистанционной ЛТ является технология кибер-нож и гамманож. Они позволяют подвести точно к патологическому очагу максимальные дозы излучения, которые приводят к гибели ткани в этой области.
- Контактная ЛТ — источник ИИ подводится непосредственно к опухоли.
- Внутреннаяя ЛТ — источник ИИ вводится непосредственно в опухоль с помощью специальных игл или капсул (брахитерапия), либо радионуклиды принимаются внутрь и избирательно накапливаются в опухолевой ткани благодаря особенностям ее метаболизма. Последний метод используется для лечения рака щитовидной железы, опухолей и метастазов в костях.
В целом технологии проведения лучевой терапии совершенствуются, что позволяет подводить к патологическим очагам все большие дозы излучения при минимальном воздействии на окружающие ткани. Это улучшает непосредственные результаты противоопухолевого лечения и минимизирует риски осложнений.
Лекарственная противоопухолевая терапия
Лекарственная противоопухолевая терапия также является активно развивающимся направлением лечения. В настоящее время используются следующие группы препаратов:
- Химиотерапия. Химиопрепараты оказывают токсический и циостатический эффект, т. е. подавляют процессы роста и деления клеток или приводят к их гибели. Назначается она курсами, что связано с особенностями жизненного цикла клеток. Химиотерапия может использоваться как самостоятельное лечение для ряда системных опухолей (лейкозы), а также в рамках комплексного или комбинированного воздействия. Например, неоадъювантная, или предоперационная, ХТ позволяет уменьшить размер первичного опухолевого очага и создать условия для его радикального удаления. Адъювантная ХТ назначается после операции и призвана уничтожить оставшиеся раковые клетки и возможные метастазы.
- Гормональная терапия. Используется для лечения опухолей, рост которых провоцируется гормональным воздействием. Сюда относят рак простаты, рак эндометрия, некоторые виды рака молочной железы, рак щитовидной железы и нейроэндокринные опухоли. Гормональная терапия в большинстве случаев не может полностью уничтожить опухоль, но позволяет взять ее под контроль на долгое время, в ряде случаев даже на годы и десятилетия.
- Таргетная терапия — особый вид лечения, который направлен на блокирование определенных молекулярных мишеней злокачественных клеток, которые запускают процессы роста и деления.
- Иммунотерапия. Злокачественные новообразования склонны «уходить» от удара иммунной системы благодаря различным механизмам мимикрии. Иммунотерапия как бы учит иммунную систему распознавать раковые клетки, демаскируя их, тем самым запускает естественный механизм иммунной защиты.
Лекарственная противоопухолевая терапия сопряжена с высокими рисками побочных эффектов в виде тошноты, рвоты, инфекционных осложнений, кардио- и нейротоксичности. Но такое лечение имеет и преимущества — препараты действуют на весь организм, уничтожая раковые клетки не только в первичном очаге, но и отдаленные метастазы.
Видео:Ковальков — о собственном опыте в лечении ракаСкачать

Правила диспансеризации
Диспансеризация пациентов, получавших лечение по поводу злокачественного новообразования осуществляется пожизненно. Особенно это значимо для больных, прошедших радикальное лечение и вступивших в ремиссию. В рамках диспансерного наблюдения выполняются следующие мероприятия:
- Своевременное обнаружение рецидивов или метастазов.
- Обнаружение и коррекция отдаленных осложнений противоопухолевого лечения.
- Экспертиза утраты трудоспособности.
- Реабилитационные мероприятия.
- Обнаружение метахронных новообразований, риск которых у данных больных выше, чем в общей популяции.
Периодичность контрольных осмотров определяется клинической группой. Для каждой из этих групп предусматривается свой стандарт обследований, организационных и реабилитационных мероприятий.
Видео:С какой вероятностью после лечения рака возникают метастазы? А.Л. ПылёвСкачать

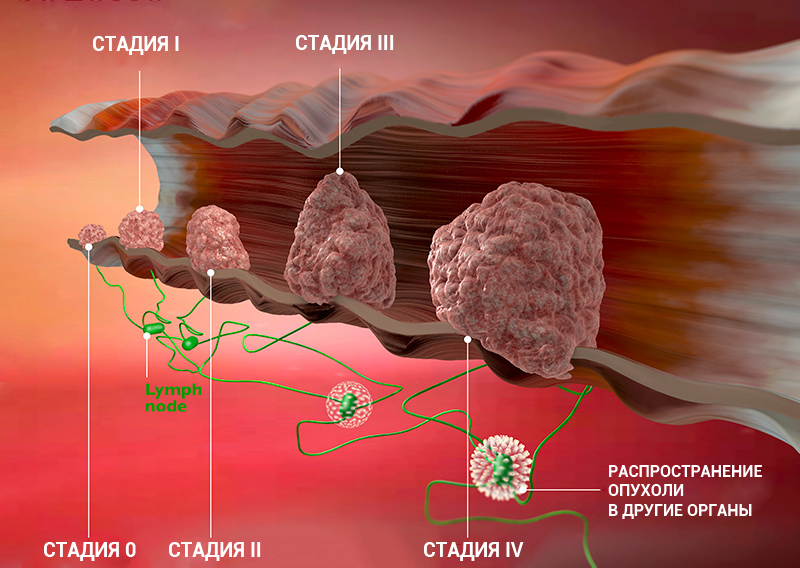
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
Видео:БАЗАЛИОМА | Базальноклеточный рак кожи | Способы леченияСкачать

На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Видео:Современные стандарты лечения плоскоклеточного рака головы и шеи (Раджабова З.А.)Скачать

Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
- Стадия 0 — предраковое состояние. Предрак почти всегда успешно лечится, вовремя проведенное лечение позволяет избежать развития онкологического заболевания. Следующие стадии обозначают уже онкологический процесс.
- Стадии I, II — чем выше цифра, тем больше размер опухоли, но ее клетки, скорее всего, еще не проникли в ближайшие лимфоузлы.
- Стадия III — опухоль растет и распространилась на окружающие ткани и/или лимфоузлы.
- Стадия IV — есть отдаленные метастазы.
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Видео:Рак молочной железы Часть 2. Люминальный А подтип Luminal AСкачать

Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
- Биология опухоли — опухоли разные, и мы не все знаем об этих различиях.
- Организм пациента — возраст, сопутствующие заболевания, особенности обмена веществ — все это отражается и на поведении опухоли в организме, и на переносимости лечения.
- Лечение — протоколы лечения могут варьироваться, многое зависит от квалификации лечащих врачей, некоторые пациенты в силу противопоказаний вообще не получают лечения.
🔥 Видео
Рак молочной железы, 2-я стадия. Елена: «Первая мысль - я умру»Скачать

Рак не приговор: как современная лучевая терапия спасает жизни | ДиагнозСкачать

СИМПТОМЫ РАКА МОЛОЧНОЙ ЖЕЛЕЗЫ на 1-2 стадии #shortsСкачать

Особую методику лечения рака предлагает профессор из КазахстанаСкачать
Почему не удалить опухоль сразу? | Рак молочной железыСкачать

РАК ГРУДИ 2 СТАДИЯ: ОПЕРАЦИЯ, ХИМИОТЕРАПИЯ, ОБЛУЧЕНИЕ.СИМПТОМЫ РАКАСкачать

Современные подходы к лечению люминального Her2-негативного рака и реальная клиническая практикаСкачать

Онкология. 4 стадия рака — это совсем плохо? А.Л. ПылёвСкачать