В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при п
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при последующей реабилитации. Самым уязвимым и при этом очень важным звеном является первичный реанимационный комплекс, проводимый на месте происшествия, поскольку через 3–5 мин после остановки кровообращения и дыхания при обычной температуре тела развиваются необратимые изменения головного мозга пострадавшего.
Возможны как первичная остановка дыхания, так и первичная остановка кровообращения. Выявление первичной остановки дыхания (инородные тела дыхательных путей, электротравма, утопление, поражение центральной нервной системы (ЦНС) и др.) маловероятно на догоспитальном этапе, так как к моменту прибытия бригады скорой помощи успевает развиться фибрилляция желудочков или асистолия.
Причиной первичной остановки кровообращения могут быть острый инфаркт миокарда, аритмия различного характера, электролитный дисбаланс, тромбоэмболия легочной артерии, разрыв и расслоение аневризмы аорты и т. д.
Различают три варианта прекращения сердечной деятельности: асистолия, фибрилляция и электромеханическая диссоциация. Асистолия может быть первичной или вторично развиться после фибрилляции желудочков. В первом случае шансов на успех реанимации больше, во втором, при истощении резервов миокарда, — меньше. Иногда изолинию на электрокардиограмме (ЭКГ) воспринимают как асистолию, но она может наблюдаться и при неисправности электрокардиографа, случайном отсоединении электродов, низкоамплитудной ЭКГ и т. п. Электромеханическая диссоциация характеризуется наличием электропродукции сердца, но отсутствием сокращения миокарда.
При фибрилляции возникают разрозненные, беспорядочные, неэффективные сокращения миокарда. И здесь имеют значение применение прекордиального удара и рано выполненная дефибрилляция.
Признаками остановки кровообращения являются: потеря сознания; отсутствие пульса на сонных артериях; остановка дыхания; судороги; расширение зрачков и отсутствие их реакции на свет; изменение цвета кожных покровов.
Для подтверждения остановки сердца достаточно наличие первых трех признаков.
Сердечно-легочная реанимация (СЛР) не показана, и ее можно не начинать в случаях: если установлено, что с момента остановки сердца (при нормальной температуре окружающей среды) прошло свыше 25 мин; больные заранее зафиксировали свой отказ от СЛР.
В иных случаях при оказании помощи на догоспитальном этапе СЛР начинается немедленно.
Поводом для прекращения СЛР является отсутствие признаков восстановления кровообращения и дыхания при использовании всех доступных методов СЛР в течение 30 мин.
- СЛР на догоспитальном этапе
- Ритмы не подлежащие дефибрилляции
- а) Трансторакальная кардиоверсия
- б) Имплантированные электрокардиостимуляторы и кардиовертеры-дефибрилляторы
- в) Трансвенозная кардиоверсия
- Методика кардиоверсии — дефибрилляции сердца
- Осложнения кардиоверсии — дефибрилляции сердца
- Видео методики электрической кардиоверсии — дефибрилляции сердца
- Ритмы не подлежащие дефибрилляции
- 🔍 Видео
СЛР на догоспитальном этапе
Она включает в себя элементарное поддержание жизни (по П. Сафару) или первичный реанимационный комплекс (по А. Зильберу):
- восстановление проходимости дыхательных путей;
- искусственную вентиляцию легких (ИВЛ) и оксигенацию;
- непрямой массаж сердца.
Кроме того, производятся мероприятия (рис. 1) специализированного реанимационного комплекса (по А. Зильберу), включающего:
- электрокардиографию и дефибрилляцию;
- обеспечение венозного доступа и введение медикаментозных средств;
- интубацию трахеи.
Восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушается в результате западения языка, аспирации рвотными массами, кровью. Необходимо очистить ротоглотку и выполнить «тройной прием Сафара» — разогнуть голову в шейном отделе позвоночника; выдвинуть нижнюю челюсть вперед и вверх; открыть рот. Если невозможно исключить перелом шейного отдела позвоночника и разгибать голову нельзя, ограничиваются выдвижением челюсти и открытием рта.
Если зубной протез цел, его оставляют в полости рта, так как это сохраняет контур рта и облегчает проведение ИВЛ.
При обструкции дыхательных путей инородным телом пострадавшего укладывают на бок и производят 3–5 резких ударов нижней частью ладони в межлопаточной области, затем пальцем пытаются удалить инородное тело из ротоглотки. Если этот метод неэффективен, то выполняют прием Геймлиха: ладонь реаниматолога укладывается на живот между пупком и мечевидным отростком, вторую руку укладывают на первую и производят толчок снизу вверх по средней линии. После чего также пальцем пытаются удалить инородное тело из ротоглотки.
В связи с опасностью инфицирования реаниматолога при контакте со слизистой рта и носа, а также для повышения эффективности ИВЛ используется ряд приспособлений: устройство «ключ жизни»; пероральный воздуховод; трансназальный воздуховод; фаринго-трахеальный воздуховод; двухпросветный пищеводно-трахеальный воздуховод (комбитьюб); ларингеальная маска.
Большим шагом вперед явилось создание ларингеальной маски. Ларингеальный масочный воздуховод представляет собой интубационную трубку, которая не проходит через голосовую щель в трахею, а имеет на дистальном конце миниатюрную маску, которая надевается на гортань. Манжета, прилегающая к краю маски, раздувается вокруг гортани, обеспечивая герметичность по ларингеальному периметру. Ларенгеальная маска обладает множеством преимуществ, в том числе позволяет обойтись без разгибания головы в шейном отделе, если к этому имеются противопоказания.
Каждый врач скорой помощи должен уметь выполнять интубацию трахеи. Этот метод позволяет обеспечить оптимальную проходимость дыхательных путей, снизить вероятность регургитации при проведении комплекса реанимационных мероприятий, обеспечить более высокое внутрилегочное давление. Кроме того, через интубационную трубку можно вводить некоторые медикаменты.
ИВЛ. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента без или с применением специальных устройств. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, поэтому эффективнее ИВЛ атмосферным воздухом, либо кислородо-воздушной смесью. Каждое вдувание должно занимать 1–2 с, а частота дыхательных движений составлять 12–16 в минуту. Адекватность ИВЛ оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
Бригадой скорой помощи обычно используются либо воздуховод, либо лицевая маска и мешок Амбу, либо интубация трахеи и мешок Амбу.
Непрямой массаж сердца. После остановки кровообращения в течение 20–30 мин в сердце сохраняются функции автоматизма и проводимости, что позволяет его «запустить». Основной целью массажа сердца является создание искусственного кровотока. За время проведения непрямого массажа сердца происходит сжатие не только сердца, но и легких, которые содержат большое количество крови. Этот механизм принято называть грудным насосом.
У пациентов с фибрилляцией желудочков и желудочковой тахикардией рекомендуется при отсутствии подготовленного к работе дефибриллятора нанести прекордиальный удар (1–2 резких удара кулаком в область границы средней и нижней трети грудины с расстояния не менее 30 см).
При проведении непрямого массажа сердца пациент должен находиться на твердой поверхности. Одна ладонь реаниматолога располагается на нижней трети грудины по средней линии, вторая упирается в тыльную поверхность первой. Время надавливания и отпускания — 1 с, интервал между компрессиями — 0,5–1 с. Грудина у взрослого должна «продавливаться» на 5–6 см. При выполнении каких-либо лечебных мероприятий перерыв в тракциях не должен превышать 5–10 сек. Критериями эффективности непрямого массажа сердца являются появление пульсовых толчков на сонных артериях, артериальное давление на уровне 60–70 мм рт. ст., изменение цвета кожных покровов.
Если помощь оказывает один реаниматолог, то на два вдувания воздуха выполняются 15 тракций, если работают два реаниматолога, то на одно вдувание воздуха осуществляется 5 тракций.
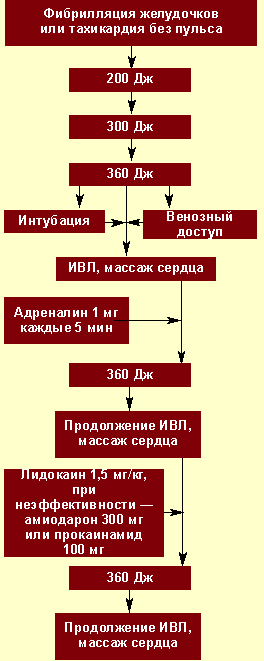 |
| Рисунок 2. Алгоритм неотложной помощи при фибрилляции желудочков |
Электрическая дефибрилляция сердца (ЭДС). Это важнейший компонент СРЛ. ЭДС эффективна только при сохранности энергетического ресурса миокарда, т. е. при регистрации на ЭКГ крупноволновых осцилляций от 0,5 до 1 мВ и более (рис. 2). Если же отмечаются низкие, аритмичные, полиморфные осцилляции, а также асистолия, то начинают с ИВЛ, непрямого массажа и медикаментозной терапии (рис. 3), добиваются перехода асистолии или мелковолновой фибрилляции желудочков в крупноволновую фибрилляцию и применяют ЭДС.
Первый разряд для ЭДС — 200 Дж, при неэффективности второй — 300 Дж, при неэффективности третий — 360 Дж. Перерыв между разрядами минимальный — для контроля ритма. Непрямой массаж сердца и ИВЛ прерываются только на момент разряда. Если первая серия из трех разрядов оказывается неэффективной, то на фоне продолжающейся ИВЛ, непрямого массажа сердца, медикаментозной терапии проводится вторая серия разрядов в той же последовательности.
В настоящее время на догоспитальном этапе применяются автоматические наружные дефибрилляторы, в этом случае ЭКГ регистрируется с электродов дефибриллятора, приложенных к грудной клетке. Дефибриллятор регистрирует ритм сердца и производит его автоматический анализ; при выявлении желудочковой тахикардии или фибрилляции желудочков конденсаторы автоматически заряжаются, и прибор дает разряд. Эффективность автоматических дефибрилляторов очень высока. Кроме автоматических, используются полуавтоматические наружные дефибрилляторы.
Медикаментозная терапия при сердечно-легочной реанимации. Медикаменты при СЛР могут вводиться: в периферическую вену; в центральную вену; в трахею.
По понятным причинам внутримышечный путь введения не показан. При наличии возможности катетеризируется периферическая вена. Если реаниматолог опытный и хорошо владеет методикой пункции центральной вены, можно использовать этот способ. Проблема в том, что в этом случае приходится прерывать реанимационные мероприятия, а перерыв больше, чем на 5–10 с нежелателен. Внутритрахеальный путь удобен, если выполнена интубация трахеи, в крайнем случае можно ввести препараты в трахею через перстнещитовидную мембрану. Эндотрахеально допустимо вводить адреналин, атропин, лидокаин. Препараты лучше развести в 10–20 мл 0,9% раствора натрия хлорида.
Адреналин остается средством выбора при остановке кровообращения. При асистолии и электромеханической диссоциации он «тонизирует» миокард и помогает «запустить» сердце, мелковолновую фибрилляцию переводит в крупноволновую, что облегчает ЭДС. Дозы: по 1–2 мг внутривенно струйно с интервалом 5 мин, суммарно обычно — до 10-15 мг.
М-холинолитик атропин снижает тормозящее влияние ацетилхолина на синусовый узел и атриовентрикулярную проводимость и, возможно, способствует высвобождению катехоламинов из мозгового слоя надпочечников. Он показан при брадисистолии и асистолии. Дозы — 1 мг, можно повторить через 5 мин, но не более 3 мг за время реанимации.
Все антиаритмические препараты оказывают депрессивное действие на миокард и небезвредны для организма пациента. При развившейся фибрилляции желудочков их следует вводить лишь в случае нескольких неудачных попыток ЭДС, поскольку они, подавляя желудочковую эктопию затрудняют восстановление самостоятельного ритма. Лидокаин считается одним из наиболее эффективных средств при рефрактерной фибрилляции желудочков, устойчивой желудочковой тахикардии и тахикардиях неясной этиологии с широким комплексом QRS. Доза для насыщающего внутривенного введения — 1,5 мг/кг струйно (обычно — 75–100 мг). Одновременно начинается введение поддерживающей дозы 2–4 мг в мин. Для этого 1 г лидокаина разводится в 250 мл 5% раствора глюкозы.
Показанием к введению гидрокарбоната натрия можно считать затянувшуюся более чем на 15 мин реанимацию, если остановке сердца предшествовали выраженный метаболический ацидоз или гиперкалиемия. Доза — 1 ммоль/кг, внутривенно однократно, при повторном введении она уменьшается вдвое. Некоторые авторы считают, что при адекватных реанимационных мероприятиях гидрокарбонат натрия следует вводить только под контролем кислотно-основного состояния, поскольку организм значительно хуже адаптируется к алкалозу, чем к ацидозу.
В качестве инфузионных растворов целесообразно использовать 0, 9% раствор хлорида натрия, но наиболее эффективен раствор лактата Рингера по Хартману, а из коллоидов — растворы со средней молекулярной массой, содержащие гидроксиэтилкрахмал — волювен или венофундин.
Во всех случаях показана экстренная госпитализация по витальным показаниям в отделение реанимации и интенсивной терапии.
И. Г. Труханова, доктор медицинских наук, доцент
Е. В. Двойникова, кандидат медицинских наук, доцент
Самарский государственный медицинский университет, Самара
Видео:Алгоритм СЛР при ритмах, не подлежащих дефибрилляции (ЭАСБП, асистолия)Скачать
Ритмы не подлежащие дефибрилляции
Электрическая кардиоверсия представляет собой кратковременное воздействие на сердце разряда постоянного тока высокой энергии с целью прекращения тахиаритмии. Обычными позициями для электродов дефибриллятора или само-клеющихся электродов при проведении трансторакальной кардиоверсии являются область верхушки сердца и зона справа от верхнего отдела грудины. За исключением случаев ФЖ, разряд должен быть синхронизирован с зубцами R или S ЭКГ. Начальный уровень энергии (при двухфазном импульсе) должен составлять 50 Дж при ТП и 150 Дж при ФЖ. Для купирования ФП обычно требуется разряд в 150-200 Дж. Противопоказанием к процедуре является дигиталисная интоксикация.
При фибрилляции предсердий (ФП) или трепетание предсердий (ТП) кардиоверсии должна предшествовать соответствующая антикоагулянтная терапия.
Повреждение имплантированного ранее искусственного водителя ритма (ИВР) сердца или дефибриллятора можно предотвратить, если располагать электроды на расстоянии по крайней мере 15 см от генератора. Измерение уровня ферментов позволило выявить, что кардиоверсия может сопровождаться повреждением скелетных мышц, но не миокарда. При ФП более эффективной может оказаться трансвенозная кардиоверсия, особенно у пациентов крупного телосложения.
Электрическая кардиоверсия является процедурой, основанной на использовании разряда электрического тока краткой продолжительности и высокой энергии с целью прекращения тахиаритмии. Наносимый разряд вызывает деполяризацию миокарда, что прерывает тахикардию и позволяет синусовому узлу возобновить управление сердечным ритмом.
Химическая (или фармакологическая) кардиоверсия заключается в восстановлении нормального ритма с помощью антиаритмических лекарственных препаратов, что обсуждается в других главах.
а) Трансторакальная кардиоверсия
Кардиоверсияобычно осуществляется путем нанесения разряда между двумя электродами, расположенными на грудной клетке.
б) Имплантированные электрокардиостимуляторы и кардиовертеры-дефибрилляторы
Если электроды дефибриллятора разместить ближе чем на 15 см от имплантированного устройства, кардиоверсия может повредить его. Предпочтительно располагать электроды так, чтобы они находились под прямым углом к линии между устройством и сердцем.
в) Трансвенозная кардиоверсия
Трансвенозная кардиоверсия на сегодняшний день является хорошо испытанной методикой купирования фибрилляции предсердий (ФП). Разряд низкой энергии (15-30 Дж) наносится между двумя электродами, один из которых располагается в ПП, а другой — в коронарном синусе или легочной артерии. Несмотря на то что энергия разряда достаточно низкая, медикаментозную седативную подготовку или общую анестезию рекомендуется проводить в том же режиме, что и при трансторакальной кардиоверсии.
Имеется одноэлектродная система, введение которой обеспечивается наличием специального, раздуваемого воздухом баллончика. Система позволяет при необходимости проводить электростимуляцию предсердий и желудочков.
Вероятность купирования фибрилляции предсердий (ФП) выше, чем при трансторакальной кардиоверсии, особенно у пациентов очень крупного телосложения.
Использование такого подхода должно рассматриваться в тех случаях, когда попытка трансторакальной кардиоверсии оказалась неудачной, а восстановление синусового ритма представляется крайне важным, а также в качестве стратегии первоначального выбора у крупных и тучных пациентов.
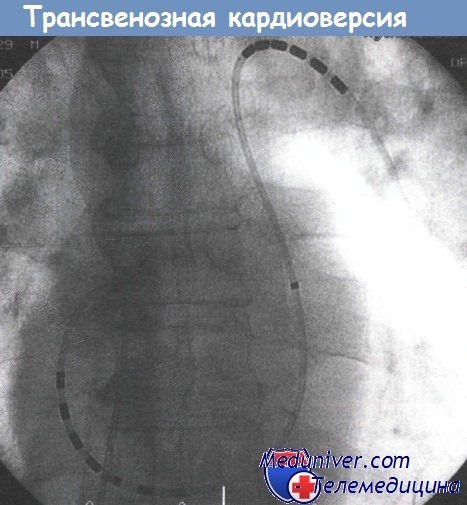
Виден единственный электрод с многополюсным катодом, расположенным в левой легочной артерии, и многополюсным анодом в правом предсердии (ПП). 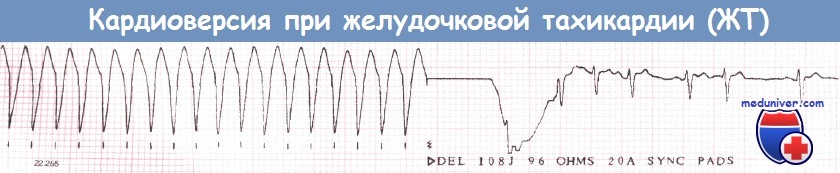
Методика кардиоверсии — дефибрилляции сердца
Заранее должна быть обеспечена готовность принадлежностей и аппаратуры для мониторного контроля ЭКГ и сердечно-легочной реанимации.
Непосредственно перед кардиоверсией необходимо оценить характер сердечного ритма, чтобы убедиться в том, что не произошло спонтанного восстановления нормального ритма сердца.
1. Анестезия. В течение 4 ч перед плановой кардиоверсией пациент не должен принимать пищу.
Если пациент в сознании, ему следует ввести препарат для общей анестезии короткого действия или другие внутривенные средства, позволяющие обеспечить глубокий, но кратковременный седативный эффект. Очень эффективно введение малых возрастающих доз мидазолама (1-10 мг) в сочетании с фентанилом (50 мг). Очень важно тщательно контролировать проходимость дыхательных путей пациента и насыщение крови кислородом. На случай угнетения дыхания в непосредственной доступности должны находиться антидоты для фентанила (налоксон) и мидазолама (флумазе-нил), хотя необходимость в их применении возникает редко.
2. Нанесение разряда. Разряд наносится при помощи двух электродов. Большое значение имеет их правильное расположение. Обычно один электрод помещают на уровне верхушки сердца (ближе к средней подмышечной линии), а другой располагают справа от верхнего отдела грудины. В качестве альтернативы можно воспользоваться плоскими электродами, один из которых помещают под спину пациента (за сердцем), а второй — в прекордиальной области. При отсутствии плоских электродов разряд в переднезаднем направлении можно нанести и с помощью стандартных электродов. Для этого следует уложить пациента на бок и поместить один электрод в прекордиальной области, а второй — ниже левой лопатки, слева от позвоночника.
Для достижения хорошего электрического контакта и профилактики ожога кожи под металлические электроды необходимо нанести электродный гель. Важно, однако, чтобы гель не распространялся по коже пациента между двумя электродами и не попал на оператора, выполняющего кардиоверсию. Избежать этого помогает использование специальных пропитанных гелем прокладок.
Затем дефибриллятор заряжают до требуемого уровня энергии, что занимает несколько секунд. Обычно разряд наносится путем нажатия кнопки (или двух кнопок), расположенной на ручках самих электродов. Для уменьшения электрического сопротивления грудной клетки металлические электроды необходимо плотно прижать к коже.
Перед нанесением разряда важно убедиться в том, что никто из персонала не контактирует с пациентом.
При неэффективности первого разряда в зависимости от обстоятельств можно попытаться нанести дополнительные, более мощные разряды.
Перед началом работы важно тщательно ознакомиться с элементами управления дефибриллятором, которые могут потребоваться.

а Трепетание желудочков. Частота сокращений желудочков 230 в минуту. Комплексы QRS уширены и деформированы.
b Желудочковая тахикардия, появившаяся после электрошоковой терапии. Позднее появился устойчивый синусовый ритм.
3. Синхронизация. Если наносимый разряд по времени совпадет с зубцом Т, может развиться ФЖ. Поэтому в дефибрилляторах имеется механизм, обеспечивающий нанесение разряда, синхронизованного с зубцом R или S. Этот механизм следует активировать всегда, за исключением случаев ФЖ. При ФЖ на ЭКГ не выявляются зубцы R, и если механизм синхронизации активирован, то дефибриллятор не нанесет разряд.
Перед проведением синхронизированной кардиоверсии оператор должен убедиться в том, что сигнал синхронизации совпадает с началом комплекса QRS. Иногда для более надежной синхронизации требуется увеличение амплитуды ЭКГ.
4. Двухфазная форма импульса. Современные дефибрилляторы чаще наносят разряд в виде двухфазного, а не монофазного импульса. При двухфазном разряде примерно на середине импульса направление постоянного тока меняется на обратное. Это позволяет приложить к тканям большую энергию при меньшем напряжении. Например, двухфазный импульс 150 Дж примерно эквивалентен монофазному разряду мощностью 200 Дж.
Видео:ПСА, ОСКЭ, Базовая сердечно - легочная реанимация взрослых. Ритмом, не подлежащим дефибрилляции.Скачать
Осложнения кардиоверсии — дефибрилляции сердца
Осложнения встречаются редко.
Довольно часто кардиоверсия сопровождается заметным повышением активности креатинкиназы, при этом уровень тропонина изменяется несущественно. Таким образом, кардиоверсия может вызвать повреждение скелетных мышц, но не повреждает миокард. Двухфазный разряд реже повреждает скелетную мускулатуру. Иногда процедура приводит к кожным ожогам. При использовании двухфазного разряда эти осложнения развиваются реже.
В отдельных случаях наблюдаются преходящие аритмии, которые, однако, редко становятся серьезной проблемой (за исключением случаев кардиоверсии на фоне дигиталисной интоксикации).
У пациентов с синдромом брадикардии-тахикардии в результате кардиоверсии может развиться тяжелая брадикардия, избежать которой можно при помощи временной ЭКС.
Кардиоверсия по поводу фибрилляции предсердий (ФП) может осложниться системными эмболиями.
Кардиоверсия на фоне дигиталисной интоксикации может вызвать опасные желудочковые аритмии, поэтому в таких ситуациях процедуру следует проводить только в случае крайней необходимости. Перед ее выполнением следует ввести 75-100 мг лидокаина. Если есть серьезные основания предполагать наличие дигиталисной интоксикации, следует использовать разряды очень низкой мощности, начиная с 5-10 Дж.
В связи с опасностью выполнения кардиоверсии на фоне дигиталисной интоксикации общепринято прекращать назначение дигоксина за 24-48 ч до процедуры. Однако если содержание дигоксина в плазме крови находится в терапевтических пределах, кардиоверсия безопасна. Нет необходимости откладывать проведение кардиоверсии, если пациент получает стандартные дозы дигоксина, функция почек и уровень электролитов в плазме крови находятся в пределах нормы, а какие-либо симптомы или ЭКГ-признаки, которые могли бы указывать на наличие дигиталисной интоксикации, отсутствуют.
Видео:Алгоритм действий в случае определения ритма, подлежащего дефибрилляцииСкачать
Видео методики электрической кардиоверсии — дефибрилляции сердца
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Видео:Базовая сердечно-легочная реанимация с автоматическим наружным дефибрилляторомСкачать
Ритмы не подлежащие дефибрилляции
Электроимпульсная терапия, а точнее ее разновидность — электрическая дефибрилляция является одним из основных реанимационных мероприятий при внезапной смерти. Как известно, наиболее частой причиной остановки сердца является фибрилляция желудочков. Исходя из этого, исход реанимации зачастую зависит от возможности скорейшего проведения дефибрилляции.
Если у взрослого пациента происходит остановка сердца, а дефибриллятор имеется в немедленной доступности, целесообразно использовать его как можно раньше. Если остановка сердца произошла без свидетелей или недоступен дефибриллятор, целесообразно начать проведение комплекса сердечно-легочной реанимации (СЛР), параллельно занимаясь поисками дефибриллятора для проведения оценки ритма и нанесения разряда, если это будет необходимо.
Практически проведение дефибрилляции при СЛР выглядит следующим образом. Продолжая выполнять массаж сердца, на грудную клетку пациента прикладывают пластины дефибриллятора или наклеивают самоклеящиеся электроды дефибриллятора и быстро оценивают сердечный ритм. Оценка сердечного ритма с пластин или самоклеящихся электродов дефибриллятора происходит быстрее, чем регистрация ЭКГ. На короткое время прерывают компрессии грудной клетки для оценки ритма. Показаниями к проведению дефибрилляции являются фибрилляция желудочков и желудочковая тахикардия без пульса. Асистолия и электромеханическая диссоциация не являются показаниями к проведению дефибрилляции.
Применимость двойной последовательной дефибрилляции при устойчивом шоковом ритме не была обоснована. Двойная последовательная дефибрилляция — это почти одновременное применение двух разрядов с использованием двух дефибрилляторов. Хотя в некоторых отчетах упоминаются благоприятные исходы, систематический обзор от 2020 года не обнаружил доказательств в поддержку двойной последовательной дефибрилляции и не рекомендовал его применение в рутинной медицинской практике. Существующие исследования подвержены разнообразным системным ошибкам, а наблюдательные исследования не показали улучшений исхода.
При использовании ручного дефибриллятора: заряжают дефибриллятор (производят набор заряда), затем приостанавливают компрессии и наносят один разряд, после чего немедленно продолжают компрессии. Проведение дефибрилляции не должно препятствовать выполнению качественных компрессии; паузы между остановкой и возобновлением компрессий должны составлять не более 5 секунд. Уровень необходимой энергии для каждого конкретного дефибриллятора определяется его инструкцией по эксплуатации. Обычно для бифазного дефибриллятора уровень первого разряда составляет не менее 150 Дж, для монофазного — 360 Дж. Перед нанесением разряда необходимо убедиться, что никто не прикасается к пациенту. Медицинский работник, выполняющий дефибрилляцию, руководит действиями реанимационной бригады.
Следует иметь в виду, что медицинские смотровые перчатки не обеспечивают защиту персонала от поражения электрическим током при нанесении разряда.
При использовании автоматического наружного дефибриллятора (далее — АНД) следуют его инструкциям, стараясь минимизировать паузы в компрессиях.
После выполнения дефибрилляции СЛР продолжают выполнять в течение 2 минут, затем снова быстро оценивают сердечный ритм. В случае сохранения фибрилляции желудочков или желудочковой тахикардии без пульса наносят повторный разряд (150–200 Дж для бифазного дефибриллятора или 360 Дж для монофазного), затем немедленно возобновляют СЛР (без паузы для повторной оценки ритма и определения пульса), начиная с компрессий грудной клетки (соотношение с искусственными вдохами 30:2). Продолжают СЛР в течение 2 минут, затем быстро оценивают ритм. При сохранении фибрилляции желудочков или желудочковой тахикардии без пульса наносят 3-й разряд (150–200 Дж для бифазного дефибриллятора или 360 Дж для монофазного). После чего немедленно возобновляют СЛР (без паузы для повторной оценки ритма и определения пульса), начиная с компрессий грудной клетки (соотношение с искусственными вдохами 30:2).
При отсутствии восстановления сердечной деятельности после 3-го разряда при наличии венозного (или внутрикостного) доступа вводят 1 мг эпинефрина (может улучшить кровоток в миокарде и увеличить шансы успеха последующего разряда) и 300 мг амиодарона. Лекарственные средства вводят болюсно в разведении на 10 мл 0,9% раствора натрия хлорида или на фоне инфузии растворов.
Введение эпинефрина в дозе 1 мг повторяют после каждых 2-х циклов СЛР (каждые 3–5 минут) до появления признаков жизни у пациента или констатации биологической смерти.
Следующее введение амиодарона в дозе 150 мг возможно после 5-й попытки дефибрилляции. При отсутствии амиодарона вводят лидокаин в дозе 1 мг/кг (не следует вводить лидокаин, если уже вводили амиодарон). В случае упорной фибрилляции желудочков или желудочковой тахикардии без пульса исключают возможные обратимые причины остановки сердца.
🔍 Видео
Сердечно-легочная реанимация (СЛР) с АНД вариант при котором ритм не подлежит дефибрилляцииСкачать

Расширенная СЛРСкачать

ПСА, ОСКЭ, Базовая сердечно - легочная реанимация взрослых, с ритмом, подлежащим дефибрилляцииСкачать

Неотложная помощь при фибрилляции предсердийСкачать

Методика проведения дефибрилляцииСкачать

Алгоритм СЛР для взрослыхСкачать

Дефибрилляторы всемСкачать

СМП - Правила использования дефибриллятораСкачать

Кардиоверсия - восстановление ритма сердца при мерцательной аритмииСкачать

Расширенная сердечно-легочная реанимация у взрослых.Скачать

Базовая сердечно-легочная реанимация и автоматическая наружная дефибрилляция в практике стоматологаСкачать

СЛР детям до годаСкачать

Базовая сердечно - легочная реанимация взрослых и поддержание проходимости дыхательных путей. Сит-2Скачать

4.2 Теоретические основы дефибрилляцииСкачать

Доцент Глотов М.А.: Неотложная помощь при пароксизмальных нарушениях ритма сердца. Часть IСкачать

ЭЛЕКТРОКАРДИОВЕРСИЯ / ДЕФИБРИЛЛЯЦИЯ: Дефибриллятор - монитор MEDIANA D500Скачать


